Hướng dẫn lâm sàng từ Hiệp hội nghiên cứu bệnh gan Hoa Kỳ (AASLD)
Quản lý và điều trị tái hoạt động Viêm gan B
Giới thiệu và định nghĩa
Tái kích hoạt lại Viêm gan virus B (HBV) là một hội chứng đặc trưng bởi sự tái xuất hiện dấu ấn của HBV đã khỏi hoặc là tình trạng tăng virus HBV trong máu ở những bệnh nhân viêm gan B mạn chưa hoạt động (CHB). Việc tái hoạt virus có thể xảy ra một cách tự nhiên, nhưng thường được kích hoạt bởi một liệu pháp ức chế miễn dịch (immunosuppressive therapies – IS). Tái kích hoạt virus có thể dẫn tới tử vong tuy nhiên điều này có thể dự phòng được nếu cá thể có nguy cơ được sàng lọc và can thiệp dự phòng thuốc kháng virus (antiviral prophylaxis – PPX).
Chủ đề này đã được đề cập lần cuối vào tháng 3 năm 2015 trong hội thảo bệnh lý gan mật lâm sàng 2015 về hướng dẫn chẩn đoán và quản lý các bệnh lý tiến triển nhanh, do đó việc đưa ra cập nhật hướng dẫn chẩn đoán này là hết sức cần thiết. Tổng quan này nhằm nhấn mạnh tầm quan trọng của việc sàng lọc HBV ở những bệnh nhân đang điều trị IS, xem xét các hướng dẫn hiện hành về sàng lọc và phân tầng bệnh nhân.
Định nghĩa về tái kích hoạt HBV lại khá khác nhau giữa các hướng dẫn, nhưng khái niệm chung thì tương tự nhau. Ở những bệnh nhân CHB (kháng nguyên bề mặt HBsAg (+) trong ít nhất 6 tháng và HBVDNA đo được trong máu), sự tái hoạt được định nghĩa là sự tăng HBV DNA so với đường baseline. Ở những bệnh nhân nhiễm HBV đã khỏi có HBsAg âm tính, HBcAb (+) việc tái kích hoạt được xác định bằng sự xuất hiện HBV DNA trong máu hoặc có chuyển đảo ngược HBsAg (+).
Table 1. Các định nghĩa về tái hoạt HBV
| Kích hoạt lại CHB | Kích hoạt lại HBV đã được giải quyết | |
| Huyết thanh cơ sở | HBsAg+, anti-HBc+ | HBsAg -, anti-HBc+ |
| Hướng dẫn AASLD 2018 | DNA nền không xác định: ≥10.000 IU / mL | Phát triển DNA có thể phát hiện |
| DNA nền đã biết, trước đây không thể phát hiện: ≥1.000 IU / mL | OR | |
| DNA nền đã biết, có thể phát hiện trước đây: tăng gấp 100 lần | Sự phát triển của HBsAg (còn được gọi là đảo ngược huyết thanh ngược) | |
| Hướng dẫn AGA 2015 | DNA nền không xác định: không được xác định rõ ràng | Phát triển DNA có thể phát hiện |
| DNA nền đã biết, trước đây không thể phát hiện: de novo có thể phát hiện DNA | OR | |
| DNA nền đã biết, có thể phát hiện trước đây: tăng gấp 10 lần | Sự phát triển của HBsAg (còn được gọi là đảo ngược huyết thanh ngược) | |
| OR | ||
| Phát triển HBeAg | ||
| Hướng dẫn APASL 2016 | DNA nền không xác định: ≥20.000 IU / mL | Phát triển DNA có thể phát hiện |
| DNA nền đã biết, trước đây không thể phát hiện: ≥100 IU / mL | OR | |
| DNA nền đã biết, có thể phát hiện trước đây: tăng gấp 100 lần | Sự phát triển của HBsAg (còn được gọi là đảo ngược huyết thanh ngược) | |
| Hướng dẫn ASLD 2017 | Không được xác định rõ ràng | Không được xác định rõ ràng |
Cơ chế bệnh sinh
Tác nhân phân tử quan trọng trong quá trình thúc đẩy tái hoạt HBV là cccDNA. Trong khi nhiễm HBV cấp tính, các hạt virus HBV xâm nhập vào tế bào gan thông qua các trung gian thụ thể. Bộ gen HBV sợi đôi một phần được nhập vào nhân tế bào gan, nơi mà cả virus và tế bào vật chủ tạo thành phân tử ccc-DNA hoặc mini-chromosome. Mini-chromosome này tồn tại như nguồn dự trữ để tạo hạt virus mới hoặc cccDNA (hình 1).
Mặc dù nhiễm viêm gan B cấp ở người trưởng thành thường tự khỏi mà không phát triển mạn tỉnh CHB, ccc DNA vẫn tồn tại dai dẳng và có nguy cơ tái hoạt động. Điều quan trọng phải nhận ra là cả bệnh nhân CHB và bệnh nhân nhiễm HBV đã khỏi đều có nguy cơ tái hoạt HBV trong bối cảnh có can thiệp ức chế miễn dịch. Ở những nơi có lưu hành HBV, báo cáo sự tái hoạt HBV trên đối tượng có can thiệp ức chế miễn dịch là khá cao với 41,5% (VGB đã khỏi) và 70% (CHB)
(*)Vòng đời HBV.
Bước 1: các hạt virus (hình cầu màu xanh) lần đầu tiên được nội hóa thông qua quá trình nội bào qua trung gian thụ thể bằng cách vận chuyển bề mặt tế bào (hình cầu màu tím; NCTP).
Bước 2: nucleocapsid (hình lục giác màu vàng) sau đó không được bọc trong tế bào chất, giải phóng bộ gen virut một phần (vòng tròn màu đỏ) được nhập vào nhân.
Bước 3: bộ gen của virus được chuyển đổi thành các phân tử cccDNA.
Bước 4: cccDNA phục vụ như một khuôn mẫu cho mRNA của virus, trong bước 5 được xuất sang tế bào chất.
Bước 6: mRNA tế bào chất được dịch để tạo ra bề mặt virus, lõi, polymerase và protein X. Các nang virus được tập hợp lại, kết hợp RNA virus của gen, được phiên mã ngược trở lại thành bộ gen DNA của virus.
Bước 7: các lõi nucleocapsid thu được có thể vào mạng lưới nội chất được xuất từ tế bào (bước 7a) hoặc tái chế bộ gen của chúng vào nhân để bổ sung nguồn chứa cccDNA (bước 7b).
Tái sản xuất với sự cho phép của Tạp chí Y học New England. Bản quyền 2014, Hiệp hội Y khoa Massachusetts.
Các giai đoạn tái kích hoạt HBV
Trên lâm sàng, tái hoạt HBV biểu hiện theo nhiều cách, bao gồm:
- Kích hoạt thầm lặng, tăng tải lượng virus và không viêm gan quá mức
- Viêm gan liên quan đến HBV, có bằng chứng viêm gan trên lâm sàng, sinh hóa hoặc mô học và tăng tải lượng virus
- Suy gan nặng: tăng tải lượng virus kèm tình trạng suy chức năng gan dẫn tới rối loạn động máu và bệnh não gan.
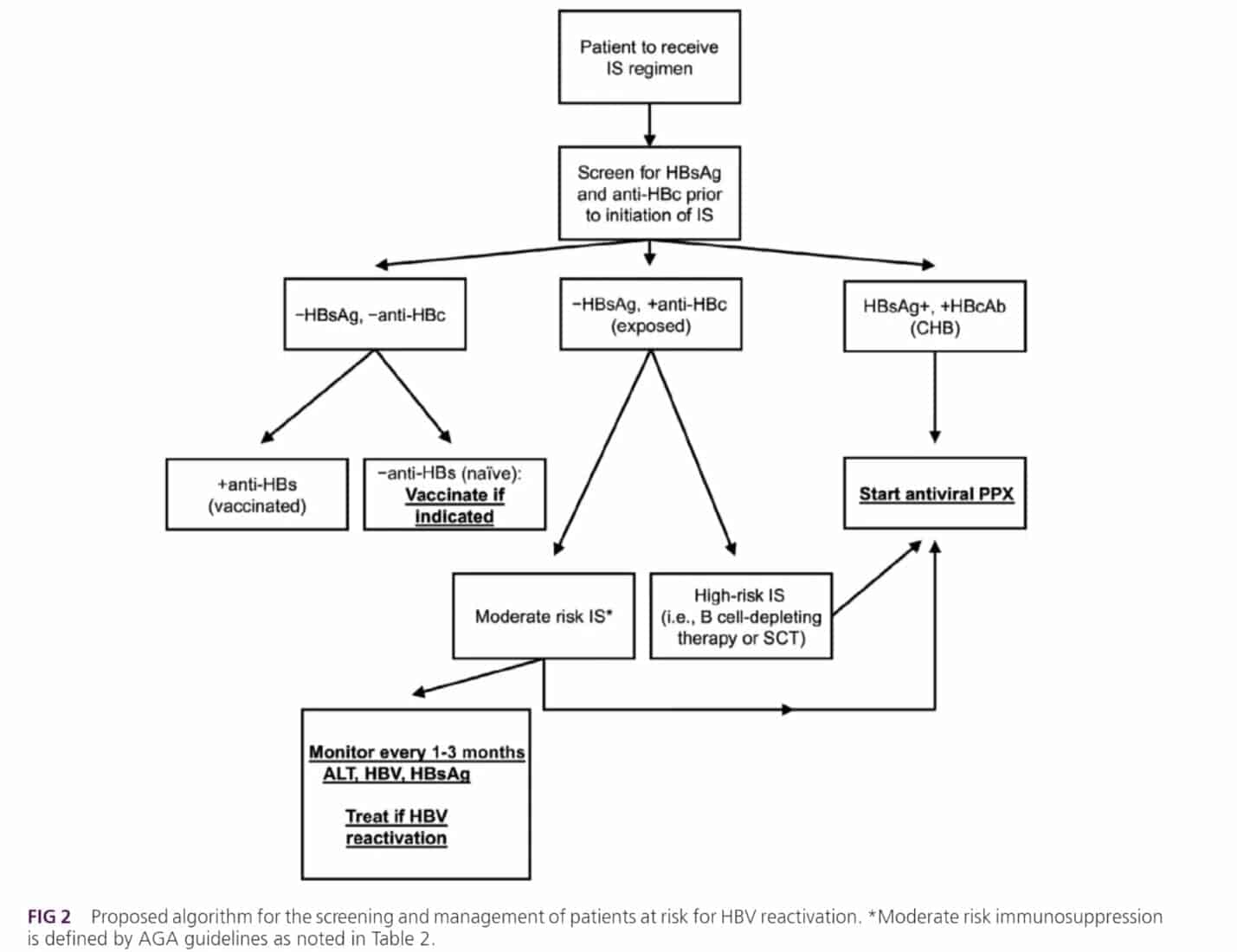
Sàng lọc và phân tầng nguy cơ
Một số nơi đã công bố hướng dẫn sàng lọc và điều trị cho bệnh nhân HBV tái kích hoạt. Bỏ qua một số khác biệt nhỏ thì nhìn chung có một số nguyên tắc sau:
- Nhận ra sự cần thiết sàng lọc viêm gan B cho các đối tượng có can thiệp ức chế miễn dịch.
- Phân tầng nguy cơ dựa trên dữ liệu về virus và phác đồ IS.
- Theo dõi chặt chẽ hạn chế rủi ro bằng can thiệp virus nếu cần hoặc điều trị dự phòng.
Điểm chung của mọi hướng dẫn là đối với những bệnh nhân có can thiệp ức chế miễn dịch (IS) đều cần được làm HBsAg và antiHBc.
Thật đáng tiếc là trong thực hành lâm sàng thì lại không thực hiện được điều này. Một đánh giá về các mẫu sàng lọc HBV tại một trung tâm ung thư cho thấy chỉ có 16,7% trong số 10.729 bệnh nhân được kiểm tra huyết thanh sàng lọc HBV. Trong số những người được sàng lọc, tỷ lệ lưu hành của CHB là 1,5% và tỷ lệ có antiHBc dương tính là 7,4% cho thấy rất nhiều bệnh nhân đã bị bỏ xót can thiệp. Các nghiên cứu thực hành khác cũng cho tỷ lệ báo cáo sàng lọc thấp thật sự, điều này càng nhấn mạnh sự cần thiết của việc sàng lọc VGB cho bệnh nhân có can thiệp IS.
Sau khi sàng lọc HBV, bước tiếp theo là phân tầng nguy cơ dựa trên tình trạng virus và phác đồ IS. Bệnh nhân viêm gan B mạn (CHB) có nguy cơ cao hơn so với bệnh nhân nhiễm HBV. Trong các phác đồ IS thì người nhận cấy ghép tế bào gốc tạo máu (HSCT) và liệu pháp làm suy giảm tế bào B (vd rituximab) là có nguy cơ cao nhất. Hiệp hội Tiêu hóa Hoa Kỳ (AGA) đề xuất rằng liệu pháp có anthracycline (vdu doxorubicin) và phác đồ sử dụng Corticoid liều trung bình (prenisolone > 10mg hàng ngày hoặc dùng kéo dài trên 4 tuần) có nguy cơ cao hơn các liệu pháp miễn dịch khác.
Table 2: Sàng lọc và hướng dẫn quản lý phản ứng HBV
| Hiệp hội | Sàng lọc | Tình trạng HBV | Chiến lược quản lý và phân tầng rủi ro | Lựa chọn NA | Thời gian sử dụng NA | Giám sát sau PPX |
| AASLD | Có (HBsAg, anti-HBc) | CHB | PPX | TAF, TDF, ETV | 6-12 tháng sau liệu pháp IS | Tiếp tục đến 12 tháng sau khi ngừng NA (đặc biệt là nếu điều trị suy giảm tế bào B) |
| HBV đã được giải quyết | Liệu pháp nguy cơ cao (rituximab; SCT): PPX Các liệu pháp khác: PPX hoặc trị liệu theo yêu cầu (theo dõi mỗi 1-3 tháng với ALT, HBV DNA, HBsAg) |
TAF, TDF, ETV | 6-12 tháng sau liệu pháp IS | Tiếp tục đến 12 tháng sau khi ngừng NA (đặc biệt là nếu điều trị suy giảm tế bào B) |
||
| APASL | Có (HBsAg, anti-HBc) | CHB | PPX | Xem xét ETV hoặc tenofovir (do rào cản kháng thuốc cao) |
12 tháng sau liệu pháp IS | Không bình luận |
| HBV đã được giải quyết | – Rituximab trong ung thư hạch: hoặc PPX hoặc theo dõi (cần nghiên cứu thêm) – DNA HBV có thể phát hiện: PPX – Không thể phát hiện DNA HBV: điều trị theo yêu cầu (theo dõi 1-3 tháng một lần với ALT và HBV DNA) |
Xem xét ETV hoặc tenofovir (do rào cản kháng thuốc cao) |
Không bình luận | Không bình luận | ||
| AGA | Có nếu nguy cơ tái kích hoạt từ trung bình đến cao * (HBsAg, anti-HBc, DNA nếu dương tính) | CHB | – Nguy cơ cao (liệu pháp làm suy giảm tế bào B; anthracycline, CS liều vừa phải hàng ngày ≥4 tuần): PPX – Nguy cơ vừa phải (liệu pháp TNF-a, thuốc ức chế cytokine, thuốc ức chế integrin, TKI, CS liều thấp): Ưu tiên PPX, có thể cân nhắc điều trị theo yêu cầu |
Đề nghị các thuốc chống siêu vi có hàng rào kháng thuốc cao | 6-12 tháng sau liệu pháp IS (12 tháng nếu điều trị suy giảm tế bào B) | Không bình luận |
| HBV đã được giải quyết | – Nguy cơ cao (liệu pháp làm suy giảm tế bào B): PPX – Nguy cơ vừa phải (thuốc ức chế TNF-α, thuốc ức chế cytokine, thuốc ức chế integrin, TKI, CS liều thấp): Ưu tiên PPX, có thể cân nhắc điều trị theo yêu cầu |
Đề nghị các thuốc chống siêu vi có hàng rào kháng thuốc cao | 6-12 tháng sau liệu pháp IS (12 tháng nếu điều trị suy giảm tế bào B) | Không bình luận | ||
| EASL | Có (HBsAg, anti-HBc, anti-HBs) |
CHB | PPX | TAF, TDF, ETV | 12 tháng sau liệu pháp IS; 18 tháng sau IS (nếu rituximab) |
Cứ sau 3-6 tháng trong PPX, tiếp tục 12 tháng sau khi ngừng NA |
| HBV đã được giải quyết | Nguy cơ cao (rituximab cho chỉ định ung thư; SCT): PPX Nguy cơ trung bình hoặc thấp: điều trị theo yêu cầu (theo dõi HBsAg và / hoặc HBV DNA mỗi 1-3 tháng; điều trị nếu + DNA hoặc đảo ngược huyết thanh ngược) |
TAF, TDF, ETV | 18 tháng sau liệu pháp IS (nếu rituximab) | Tiếp tục 12 tháng sau khi ngừng NA |
* Theo hướng dẫn của AGA, bệnh nhân có nguy cơ tái kích hoạt > 10% và > 1% được coi là nguy cơ cao và trung bình, tương ứng.
Hướng dẫn được thực hiện bởi các Hiệp hội. Các xét nghiệm sàng lọc được đề xuất được bao gồm trong ngoặc đơn. Các chiến lược quản lý được phân tầng dựa trên sự kết hợp giữa tình trạng huyết thanh học HBV và hiệu lực của liệu pháp IS
Quản lý và điều trị
Bước cuối trong việc ngăn chặn tái kích hoạt HBV là quản lý phù hợp dựa theo phân tầng rủi ro. Đối với những bệnh nhân CHB, dự phòng kháng virus nên được bắt đầu trước và tiếp tục duy trì sau khi ngừng liệu pháp IS, thường là 12 đến 18 tháng nếu sử dụng các liệu pháp có hiệu lực cao và 6-12 tháng cho các thuốc khác. Sau khi ngừng can thiệp dự phòng, EASL và AASLD đề nghị tiếp tục theo dõi sinh hóa, tránh dẫn đến một tỷ lệ lớn tái hoạt sau khi dừng thuốc kháng virus.
Các bệnh nhân nhiễm HBV có can thiệp liệu pháp ức chế miễn dịch hiệu lực cao cũng nên được điều trị tương tự như bệnh nhân CHB, điều trị dự phòng trước khi dùng ƯCMD và tiếp tục từ 12-18 tháng sau khi ngừng ƯCMD, tiếp tục theo doi 12 tháng sau khi dừng thuốc dự phòng.
Đối với những bệnh nhân nhiễm HBV đã khỏi, các hướng dẫn khá khác nhau. AASLD và EASL khuyên những bệnh nhân này cần được theo dõi thường xuyên ALT, HBVDNA, HBsAg trong khoảng thời gian 1-3 tháng và tối đa 12 tháng sau khi ngừng điều trị liệu pháp kháng virus (nếu cần). Hiệp hội APASL khuyến nghị cần làm HBVDNA để phân tầng bệnh nhân cần điều trị dự phòng hoặc theo dõi.
Về lựa chọn thuốc, phần lớn các hướng dẫn khuyến cáo thuốc ức chế nucleoside là TAF, TDF và ETV là đầu tay cho cả dự phòng và điều trị. Các nghiên cứu phân tích cho thấy hiệu quả thuốc và hàng rào kháng thuốc cao hơn LAM. Yang và cộng sự cho thấy tỷ lệ tái hoạt HBV là thấp hơn đáng kể ở nhóm can thiệp ETV (11/228 bệnh nhân, 4,82%) so với nhóm can thiệp LAM (66/365 bệnh nhân, 18,08%). Tương tự Picardi và cộng sự cũng đưa ra kết quả tỷ lệ tái hoạt HBV thấp hơn đáng kể khi can thiệp TDF (0/39 bệnh nhân) so với LAM (15/38). Đáng chú ý hiện chưa có nghiên cứu nào thực hiện với TAF trong điều trị dự phòng.
Kết luận
Tái hoạt HBV là một tình trạng nghiêm trọng liên quan tới tỷ lệ mắc bệnh và tử vong. Việc tái hoạt hoàn toàn có thể dự phòng nếu bệnh nhân có nguy cơ được sàng lọc và phân tầng các yếu tố rủi ro từ đó đưa ra một chiến lược can thiệp phù hợp. Các hướng dẫn hiện tại khuyến cáo rằng bệnh nhân có nguy cơ cao nhất bao gồm cả bệnh nhân viêm gan B mạn (CHB) đang điều trị suy giảm tế bào B và điều trị gây độc tế bào, bệnh nhân cấy ghép tế bào gốc tạo máu cần được điều trị dự phòng trước khi bắt đầu liệu pháp ƯCMD và tiếp tục duy trì sau khi ngừng ƯCMD. Các đánh giá về thực hành lâm sàng cho thấy việc sàng lọc HBV là hết sức cần thiết và cần được chú trọng hơn.
Dịch giả:
BS. Đới Ngọc Anh
BSNT Truyền Nhiễm, Khoa Viêm Gan
Bệnh viện Bệnh Nhiệt Đới Trung Ương